En esta entrada, el psicólogo y experto internacional en Alzheimer y otras demencias, Cristian Francisco Liébanas Vega, nos habla acerca de la prematuridad y la rehabilitación neuropsicológica en prematuros.
La prematuridad constituye un serio problema tanto para el recién nacido (RN) como para su familia, ya que se asocia con una elevada morbilidad al nacimiento y con un alto riesgo de discapacidades futuras. El número de niños que nacen prematuramente y su supervivencia se han incrementado significativamente en las últimas décadas, debido a los avances en los cuidados obstétricos y neonatales. La disminución de su mortalidad sin aumentar la morbilidad y las secuelas constituye uno de los retos más importantes de la Medicina Perinatal (Rodrigo et al., 2014).
Se habla de nacimiento prematuro o pretérmino cuando el parto se produce antes de las 37 semanas de gestación.
La prematuridad puede clasificarse en diferentes grupos atendiendo a la edad gestacional a la que tiene lugar este nacimiento, o según el peso del neonato, ya que normalmente ambos parámetros están relacionados en estos niños. A menor edad gestacional y menor peso al nacimiento, mayor será la probabilidad de presentar complicaciones derivadas de la prematuridad, mayor será el riesgo de muerte y de secuelas en el Neurodesarrollo.
Existen algunas variables para realizar clasificaciones dentro de la prematuridad, como la edad gestacional o el peso alcanzado al nacer. Atendiendo a la edad gestacional se clasifican a los recién nacidos pretérmino (RNPT) en los siguientes puntos:
- Pretérmino tardío: cuyo nacimiento se produce entre la semana 34+0 y la 36+6.
- Pretérmino moderado: nacidos entre la semana 32+0 y la 33+6.
- Muy pretérmino: nacidos entre la semana 28+0 y la 31+6.
- Pretérmino extremo: nacidos antes de las 28 semanas.
Según el peso alcanzado al nacer, el RNPT se clasifica en los siguientes puntos:
- Bajo peso al nacimiento: peso inferior a 2500 gramos.
- Muy bajo peso al nacimiento: peso entre 1000 y 1500 gramos.
- Extremadamente bajo peso al nacimiento: peso entre 800 y 1000 gramos.
- Muy extremado bajo peso: peso inferior a 800 gramos.
Es importante también remarcar el concepto de peso en relación a la edad gestacional. El RN con bajo peso para la edad gestacional es aquel que presenta un peso al nacer < al P10 para la edad gestacional y el sexo. Es decir, un RN puede nacer predeterminado (< 37 semanas), a término (37 a 41 semanas 6 días) o posterior -mínimo (> 42 semanas) y ser de bajo peso (< P10), de peso adecuado PIO-P90) o de peso elevado (> P90) para su edad gestacional.
El RN con peso al nacer igual o <1500 grs, con edad gestacional igual o < 32 semanas y de bajo peso para la edad gestacional, se consideran RN de riesgo neuro-psico-sensorial, con mayor posibilidad de secuelas en su neurodesarrollo y van a precisar un seguimiento neuromadurativo al menos hasta los 6 años de edad, en el ámbito de la atención temprana (Federación Estatal de Asociaciones de Profesionales de Atención Temprana, 2005) y también un posterior seguimiento de las funciones ejecutivas, ritmo de aprendizaje escolar, coordinación motora, habilidades adaptativas y conducta, al menos en la segunda infancia y adolescencia.
Epidemiología y etiopatogenia
Según fuentes de la Organización Mundial de la Salud (OMS) (Liu et al., 2016) cada año nacen en el mundo unos 15 millones de niños prematuros, con una tasa de prematuridad que varía entre el 5% y el 18%, y situándose en España y en países de nuestro entorno alrededor del 7% y el 9 % de todos los nacimientos. Aproximadamente el 10% de este grupo se corresponde con RNPT de menos de 32 semanas y menos de 1500 gramos que concentran la mayor incidencia de mortalidad, morbilidad y secuelas a lo largo de su desarrollo (Ponte et al., 2022). El grupo de pretérmino tardíos (34 semanas a 36+6) es el más numeroso (70-74 % del total de RNPT) y aunque en un alto porcentaje no van a precisar ingreso, sin embargo, presentan un riesgo de complicaciones y de secuelas durante su desarrollo, mayor que el de un RN a término (Liu et al., 2016).
En la etiopatogenia del parto prematuro intervienen gran número de factores (Rellán et al., 2008):
- factores dependientes de la madre: factores reproductivos, enfermedades, hábitos tóxicos, factores ginecológicos, estrés, haber sido pretérmino…,
- factores fetales (anomalías congénitas, crecimiento intrauterino restringido, infecciones, pérdida del bienestar fetal…),
- el embarazo múltiple,
- complicaciones propias de la gestación: preeclampsia, rotura precoz de bolsa…
Sin embargo, en el 70% de los casos, el parto pretérmino se produce de forma espontánea lo que hace difícil su prevención primaria) como consecuencia de un inicio prematuro del trabajo de parto (45%) o una rotura prematura de membranas (25%). El 30% restante corresponde a casos por indicación médica de adelantar el parto debido a problemas maternos o fetales (Rellán et al., 2008). Es importante mencionar el incremento generalizado que se ha producido en las tasas de prematuridad en los últimos 10-20 años.
Este aumento puede atribuirse en nuestro medio a multitud de factores que concurren a un mismo tiempo, como son los avances en la atención perinatal, la mejora en los métodos de evaluación, el aumento de la edad de las gestantes y por tanto, de la prevalencia de enfermedades como la diabetes mellitus o la hipertensión arterial, una mayor demanda y uso de técnicas de reproducción asistida (no sólo aumenta el riesgo la gestación múltiple, sino que también se incrementa si la gestación es única). En este aumento de la tasa de prematuridad ha influido el creciente número de prematuros tardíos, manteniéndose sin cambios el porcentaje de nacimientos a una edad gestacional igual o inferior a 32 semanas (Rellán et al., 2008).
En resumen, la población de RNPT es muy heterogénea respecto a su etiología, clínica, complicaciones y pronóstico, precisando una atención multi-interdisciplinar.
Lesión encefálica en el RNPT
Siguiendo a la Dra. Miranda (2006), el nacimiento prematuro per se, junto a todos los estímulos a los que el cerebro está expuesto en el ambiente extrauterino, afecta en mayor o menor grado al desarrollo cerebral normal del RNPT, que va a depender del desarrollo cerebral intrauterino, de la edad y causa de la prematuridad, de la patología perinatal (episodios de hipoxia, hipotensión, hipo-hipercapnia, infecciones…), del tratamiento intensivo que el niño precise en las primeras semanas de vida y del tipo, localización y magnitud de las posibles lesiones cerebrales. El cerebro de un RNPT extremo, a las 40 semanas, tiene menor complejidad en sus surcos y circunvoluciones, menor volumen y menor maduración de la sustancia blanca que el de un RN a término (Miranda, 2006).
Las complicaciones neurológicas/neuropsicológicas son frecuentes en el RNTP, y lo habitual es que múltiples factores se presenten a la vez o sucesivamente para generar más de un tipo de lesión (Cerisola et al. 2019).
En el RNPT la patología del S/C mds frecuento va a cestas constituida por: las hemorragias intracraneales (VIC), las lesiones de la sustancia blanca ($B) y las lesiones del cerebelo.
Hemorragia intracraneal (HIC)
Dentro de las HIC que tienen lugar en el RNPT se incluyen la hemorragia de la matriz germinal (HMG), la hemorragia intraventricular (HIV) y las hemorragias parenquimatosas, siendo estas últimas las menos frecuentes. Tanto la HMG como la HIV pueden recogerse bajo el término de Hemorragia peri-intraventricular (HPIV) y es la principal complicación que puede llevar a la lesión encefálica en el RNPT.
El origen más frecuente de las hemorragias en el cerebro del RNPT es la matriz germinal (MG), una estructura que se localiza en la región subependimaria periventricular y que está altamente vascularizada. Cuando se produce una HMG, ésta puede llegar a romper el epéndimo subyacente y penetrar en los ventrículos, constituyéndose así la HIV (Ballabh, 2014)
La HPIV se clasifica en diferentes grados definidos por la presencia o ausencia de hemorragia en los ventrículos, el porcentaje de hemorragia intraventricular, y la presencia o ausencia de infarto hemorrágico periventricular.
- Grado I: la hemorragia está localizada en la MG subependimaria,
- Grado II: hay sangre intraventricular que ocupa menos del 50 % del área del ventrículo y sin dilatación ventricular,
- Grado III: hay sangre intraventricular que ocupa más del 50 %o del área del ventrículo y con dilatación ventricular.
- Grado IV: hemorragia intraventricular e intraparenquimatosa, que se corresponde con infarto hemorrágico venoso periventricular.
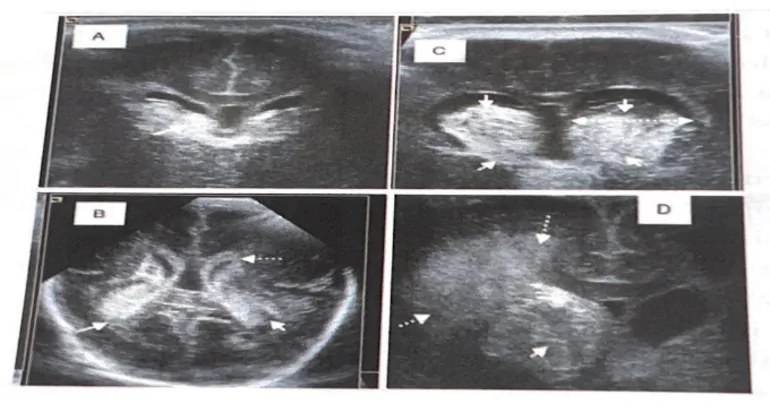
La hemorragia a este nivel producirá una pérdida de sus progenitores celulares y por efecto de la presión provocada por la hemorragia y del estrés oxidativo derivado de la misma, se agravará la lesión de la SB circundante, contribuyendo a la leucomalacia periventricular (LPV) (Cerisola et al., 2019.
La HIMG se produce en el RNPT por efecto de múltiples factores. Según los estudios realizados por Ballabh (2014) sobre su patogenia, «será la fragilidad de los vasos sanguíneos la que prepare el terreno y las fluctuaciones hemodinámicas, unido a una carencia o inmadurez de los mecanismos de autorregulación, las que desencadenen la hemorragia». Serán importantes factores de riesgo de las fluctuaciones hemodinámicas situaciones como: el parto vaginal, una puntuación baja en el test de APGAR, el distrés respiratorio grave, el neumotórax, la hipoxia y la hipercapnia, convulsiones, el ductus arterioso persistente, las infecciones… Alteraciones plaquetarias y de la coagulación actuarán como agravantes de esta situación (Ballabh, 2014).
Rehabilitación neuropsicológica en prematuros
Se consideran bebés prematuros aquellos que han nacido antes de las 37 semanas. Estos corren el riesgo de tener problemas de desarrollo, tanto cognitivo como motor. El desarrollo cognitivo se refiere a las capacidades de pensamiento y aprendizaje. Por otro lado, el desarrollo motor se refiere a la capacidad de moverse, gatear o caminar.
Por tanto, los niños prematuros tienen más probabilidades de desarrollar alguna patología neuropsicológica. Estas patologías pueden ser más o menos graves. Entre ellas destacan la dificultad de aprendizaje, TDAH, alteraciones auditivas, visuales o del lenguaje, dislexia, TEA o parálisis cerebral.
La rehabilitación neuropsicólogica pediátrica está dirigida a los niños que presentan trastornos neurológicos que afectan a su capacidad funcional. El objetivo es conseguir su máxima autonomía y ayudar a que desarrollen sus capacidades.
Así, la rehabilitación neuropsicológica pediátrica se inicia en los primeros meses de vida y, en muchas ocasiones, tiene carácter preventivo.
Ahora cabe preguntarse si existe evidencia científica de los beneficios de esta intervención temprana.
¿Es beneficiosa una atención temprana?
Según un estudio de Alicia Spittle, Jane Orton y otros, los programas de intervención temprana para bebés prematuros influyen de manera positiva a nivel cognitivo y motor durante la infancia. Además, los beneficios cognitivos persisten en la edad preescolar.
Por el contrario, no se encontró evidencia de un efecto positivo a largo plazo en edad adulta, de estos beneficios cognitivos o motores.
Por lo tanto, el objetivo de esta rehabilitación es potenciar el desarrollo cognitivo reduciendo las probabilidades de problemas cognitivos y motores a corto y medio plazo.
Bibliografía
- Abbott, A. (2015). Neuroscience: The brain, interrupted. Nature, 518(7537), 24-26.https://dor.org/10.1038/518024ª
- Abiramalatha, T., Bandyopadhyay, T., Ramaswamy, V. V., Shaik, N. B., Thanigainathan, S., Pullattayil, A. K., & Amboiram, P. (2021). Risk Factors for Periventricular Leukomalacia in Preterm Infants: A Systematic Review, Meta-analysis, and GRADE-Based Assessment of Certainty of Evidence. Pediatric Neurology, 124, 51-71. https://doi.org/10.1016/j.pediatrneurol.2021.08.003
- Ancel, P.-Y., Goffinet, F., EPIPAGE-2 Writing Group, Kuhn, P., Langer, B., Matis, J.. Hernandorena, X., Chabanier, P., Joly-Pedespan, L., Lecomte, B., Vendittelli, F., Dreyfus, M., Guillois, B., Burguet, A., Sagot, P., Sizun, J., Beuchée, A., Rouget, F., Favreau, A., … Kaminski, M. (2015).
- Survival and morbidity of preterm children born at 22 through 34 weeks’ gestation in France in 2011: Results of the EPIPAGE- Conor study. JAMA1693), https://doi.org/10.1001/jamapediatrics.2014.3351
- Anderson, V., Northam, E., & Wrennall, J. (2018). Developmental Neuropsychology: A Clinical Approach. Psychology Press.
- Ballabh, P. (2014). Pathogenesis and prevention of intraventricular hemorrhage. Clinics in Perinatology, 41(1), 47-67. https://doi.org/10.1016/j.clp.2013.09.007
- Baron, I. S. (2018). Neuropsvchological Evaluation of the Child: Domains, Methods, and Case Studies. Oxford University Press.
- Bax, M., Goldstein, M., Rosenbaum, P., Leviton, A., Paneth, N., Dan, B., Jacobsson, B. Damiano, D., & Executive Committee for the Definition of Cerebral Palsy. (2005). Proposed definition and classification of cerebral palsy, April 2005. Developmental Medicine Child Neurology, 478),571-576. https://doi.org/10.1017/s001216220500112x
- Beaino, G., Khoshnood, B., Kaminski, M., Marret, S., Pierrat, V., Vieux, R., mThiriez, G., Matis, J., Picaud, J.-C., Rozé, J.-C., Alberge, C., Larroque, B., Bréart, G., Ancel, P.- Y., & EPIPAGE Study Group. (2011). Predictors of the risk of cognitive deficiency in very preterm infants: The EPIPAGE prospective cohort. Acta Paediatrica (Oslo, Norway: 1992), 100(3), 370-378. https://doi.org/10.1111/j.1651-2227.2010.02064.x
- Beauchamp, M. H., Peterson, R. L., Ris, M. D., ‘Taylor, H. G., & Yeates, K. O. (2022). Pediatric Neuropsychology: Research, Theory, and Practice. Guilford Publications.
- Burstein, O., Zevin, Z., & Geva, R. (2021). Preterm Birth and the Development of Visual Attention During the First 2 Years of Life: A Systematic Review and Meta-analysis. JAMA Network Open 43), e213687.https://doi.org/10.1001/jamanetworkopen.2021.3687
- Cantallops, A. E., & Rovira, T. R. (2015). Neuropsicologia pediátrica. Editorial Sintesis.
- Castro-Caldas, A., Petersson, K. M., Reis, A., Stone-Elander, S., & Ingvar, M. (1998). The illiterate brain. Learning to read and write during childhood influences the functional organization of the adult brain. Brain: A Journal of Neurology, 121 (Pt 6), 1053-1063. https://doi.org/10.1093/brain/121.6.1053
- Cerisola, A., Baltar, F., Ferrán, C., & Turcatti, E. (2019). Mecanismos de lesión cerebral en niños prematuros. Medicina (Buenos Aires), 79, 10-14. Chakraborty, R., Vijay Kumar, M. J., & Clement, J. P. (2021). Critical aspects of neurodevelopment. Neurobiology of Learning and Memory, 180, 107415. https://doi.org/10.1016/j.nlm.2021.107415
- Dennis, M. (1988). Language and the young damaged brain. En Clinical neuropsychology and brain function: Research, measurement, and practice (pp. 89-123). American Psychological Association. https://doi.org/10.1037/10063-003
- Díez-Cirarda, M., Yus, M., Gómez-Ruiz, N., Polidura, C., Gil-Martínez, L., Delgado-Alonso, C., Jorquera, M., Gómez-Pinedo, U., Matias-Guiu, J., Arrazola, J., & Matias-Guiu, J. A. (2022). Multimodal neuroimaging in post- COVID syndrome and Correlation with cognition. Brain, awac384. https://doi.org/10.1093/brain/awac384
- Federación Estatal de Asociaciones de Profesionales de Atención Temprana. (2005). Libro Blanco de la Atención Temprana. Real Patronato sobre Discapacidad.
- Fuentefria, R. do N., Silveira, R. C., & Procianoy, R. S. (2017). Motor development of preterm infants assessed by the Alberta Infant Motor Scale: Systematic review article. Jornal De Pediatría, 934),328-342. https://doi.org/10.1016/j.jped.2017.03.003
- García, P., San Feliciano, L., Benito, F., García, R., Guzmán, J., Salas, S., Fernandez, C., del Prado, N., Ciprián, D., & Figueras, J. (2013). Evolución a los 2 años de edad corregida de una cohorte de recién nacidos con peso inferior o igual a 1.500 g de los hospitales pertenecientes a la red neonatal SEN1500. Anales de Pediatria, 795), 279-287. https://doi.org/10.1016/j.anpedi.2013.03.017
- García Reymundo, M., Hurtado Suazo, J. A., Calvo Aguilar, M. J., Soriano Faura, F. J., Ginovart Galiana, G., Martin Peinador, Y., Jiménez Moya, A., & Demestre Guasch, X. (2019). Recomendaciones de seguimiento del prematuro tardio. Anales de Pediatria, 905), 318.el-318.8. https://doi.org/10.1016/j.anpedi.2019.01.008
- Garrido, A., Alfonso, M., Gómez, M., Niño, G., Patiño, M., & Luque, Y. (2014). Edad motora versus dad corregida en infantes prematuros y con bajo peso al nacer. Revista de Facultad de Medicina, 62, 205-211. https://doi.org/10.15446/revfacmed.v62n2.45376
- GAT. (s. f.). Libro Blanco de la Atención Temprana. Recuperado 6 de noviembre de2022, De https://www.observatonodelainfancia.es/ora/esp/documentos_ficha.aspx?id=807
- GERRARD-MORRIS, A., TAYLOR, H. G., YEATES, K. O., WALZ, N. C., STANCIN, T., MINICH, N., & WADE, S. L. (2010). Cognitive development after traumatic brain injury in young children. Journal of the International Neuropsvchological Society:JINS, 161), 157-168. https://doi.org/10.1017/S1355617709991135
- Gerrard-Morris, A., Taylor, H. G., Yeates, K. O., Walz, N. C., Stancin, T., Minich, N., & Wade, S. L. (2010). Cognitive development after traumatic brain injurv in voung children. Journal of the International Neuropsychological Society: JINS, 16(1), 157-168. https://doi.org/10.1017/S1355617709991135
- Gotardo, J. W., Volkmer, N. de F. V., Stangler, G. P., Dornelles, A. D., Bohrer, B. B. de A., & Carvalho, C. G. (2019). Impact of peri-intraventricular haemorrhage and periventricular leukomalacia in the neurodevelopment of preterms: A svstematic review and meta-analvsis. PloS One, 1410), e0223427. https://doi.org/10.1371/journal.pone.0223427






 ¿Qué es y cómo afecta la demencia frontotemporal?
¿Qué es y cómo afecta la demencia frontotemporal?

Deja una respuesta